„Wir alle wollen gut, lang und im Seelenfrieden leben“
Man mag die Feststellung in der Einleitung zum Mitte 2023 veröffentlichten „Whitepaper Healthier Singapur“ banal finden. Zugleich hat der Satz aber auch eine große Wucht. Mit einer Lebenserwartung bei Geburt von derzeit etwa 80 Jahren bei den Männern und 85 Jahren bei den Frauen sowie vergleichsweise moderaten Gesundheitsausgaben steht der asiatische Stadtstaat Singapur nicht ganz schlecht da. Doch schon heute ist eine oder einer von fünf Bürger:innen über 65 Jahre alt. Und damit anfälliger für ernsthafte Erkrankungen, die teure Behandlungen nach sich ziehen. Zudem ernähren sich laut Whitepaper zu viele Menschen „unbalanced“ und bewegen sich zu wenig. Deshalb sollen „Family doctors“, die ihre Patient:innen über Jahrzehnte begleiten und beraten, denen sie vertrauen, die ihnen nach britischem Vorbild „soziale Rezepte“ ausstellen und die vorwiegend präventiv tätig sind, ihnen mit individuell abgestimmten Konzepten helfen, auf die eigene Gesundheit zu achten und gesündere Gewohnheiten anzunehmen.
Deutschland befindet sich in einer ähnlichen Situation wie Singapur: Der demografische Wandel verändert die Altersstruktur der Bevölkerung, hochverarbeitete Lebensmittel gewinnen in vielen Haushalten die Überhand und Streamingdienste haben vermutlich mehr Abonnent:innen als Fitnessstudios Mitglieder. Die Zahl chronischer Erkrankungen sowie der Bedarf an Langzeitpflege und Gesundheitsdienstleistungen allgemein sind in den vergangenen Jahren stetig angestiegen. Um langfristig eine hochwertige Versorgung der Bevölkerung sicherstellen zu können und dabei die Kosten im Griff zu behalten, ist auch hierzulande ein Umdenken in Politik, Wirtschaft und Gesellschaft erforderlich.
„Wir brauchen ein Gesundheitssystem, das auf Gesundheit und Prävention und nicht auf Krankheit und Intervention ausgerichtet ist“, heißt es in einem Mitte Juli 2025 auf dem ersten Kongress für Prävention und Langlebigkeit in Berlin veröffentlichten Text. Auf dem von der „Gesundheitsstadt Berlin“ ausgerichteten und vom Friede Springer Cardiovascular Prevention Center @Charité unterstützten Kongress haben Expert:innen aus Medizin, Forschung, Wirtschaft, Krankenkassen, Verbänden und Zivilgesellschaft ein Bündnis zur Zukunft der Prävention gegründet und den gemeinsamen Aufruf „Berliner Erklärung“ für ein Gesundheitssystem, das nicht nur behandelt, sondern auch vorbeugt, unterstützt und befähigt, vorgelegt. Dieser Aufruf enthält zehn Handlungsaufforderungen für eine „präventionsorientierte Gesellschaft“: von verlässlicher Finanzierung statt kurzfristiger Projektförderung über lebensweltorientierte Ansätze in Kitas, Schulen, Betrieben und Quartieren sowie die klimabewusste Gestaltung der Städte bis hin zur Förderung der psychischen Gesundheit, der Stärkung der individuellen Gesundheitskompetenz und dem besonderen Fokus auf gesundes Altern.
Ich glaube, man muss zunächst das Problembewusstsein schaffen, dass Prävention eine unbedingte Voraussetzung für die Funktionalität des Gesundheitssystems wird.
Langes Leben, kurze Krankheit
Longevity: Wer dieses Wort richtig ausspricht, ist auf der Höhe der Zeit. Wer es googelt, bekommt es zunächst mit Werbung für Nahrungsergänzungsmittel und Wellness-Hotels angezeigt.
Wer sich in der Welt der Bücher umtut, kann beispielsweise Marchese Gritti kennenlernen, den Franz Werfel 1924 in seinem Roman „Verdi. Roman der Oper“ beschreibt. Gritti, ein Mann, mit der „Leidenschaft, alt zu sein und immer älter zu werden“. Für den 101-Jährigen ist Langlebigkeit zum Sport geworden, zum Gegenstand seines Hochmuts: Er will darin alle übertreffen. Außer seinem „ungeheuren Willen, im Endspurt die Natur zu schlagen“ interessiert ihn kaum noch etwas im Leben. Er versucht das Ziel durch „äußerste Ökonomie der Kräfte“ zu erreichen, schont seinen Stoffwechsel, indem er nur ein Minimum an Nahrung zu sich nimmt und schläft im Sitzen. „Liegend konnte einen die List des Endes besser erwischen …“
Wer heute, in Zeiten deutlich höherer Lebenserwartung, seriös vom Ziel der Langlebigkeit spricht, meint damit jedoch vor allem, dass die gesunde, sinnerfüllte und aktive Lebensspanne so lange wie möglich und die Zeit ernster Erkrankungen kurz sein möge. Stichwort: Komprimierung der Morbidität.
Die United Nations Decade of Healthy Ageing (2021–2030), in der wir uns derzeit befinden, wurde ausgerufen, um weltweit altersfreundliche Lebensräume, gute medizinische Betreuung und verlässliche Langzeitpflege zu propagieren. Sie will aber auch explizit auf Vorurteile und Stereotype gegenüber dem höheren Lebensalter (Ageismus) aufmerksam machen.
Defizite bei der Vorbeugung
Stichwort langes Leben: Das wohlhabende Deutschland fällt gegenüber dem restlichen Westeuropa laut Bundesinstitut für Bevölkerungsforschung (BiB) in puncto Lebenserwartung bei Geburt zurück, und das trotz überdurchschnittlicher Ausgaben für das Gesundheitssystem. So liegt sie heute bei den Männern mit 78,8 Jahren rund 1,2 Jahre und bei den Frauen mit 83,5 Jahren rund 1 Jahr unter dem Durchschnitt der wohlhabenden Länder (siehe Abbildung). Um die Jahrtausendwende lag dieser Unterschied – nach einer recht schnellen Angleichung zwischen Ost und West – noch bei 0,7 Jahren. Bis zum Alter von 50 Jahren liegen wir bei den Männern und bis zum Alter von 65 Jahren bei den Frauen eigentlich noch gut im Rennen. Als Hauptgrund für das vergleichsweise schlechte Abschneiden nennt das BiB die danach auftretenden Herz-Kreislauf-Erkrankungen.
Dabei sind wir als „Reparatursystem“, so die Psychiaterin Dr. med. Iris Hauth, Vorstandsvorsitzende von Gesundheitsstadt Berlin e. V., hervorragend aufgestellt. „In Berlin kann man an jeder Ecke einen Herzkatheter bekommen, das ist nicht unser Problem“, stellte auch Prof. Dr. med. Volkmar Falk, Ärztlicher Direktor des Deutschen Herzzentrums der Charité (DHZC), im Vorfeld des Kongresses nüchtern fest.
Dabei bräuchten viele dieser Patient:innen solche Eingriffe gar nicht oder zumindest deutlich später, wenn bei ihnen die fünf klassischen Risikofaktoren Übergewicht, hoher Blutdruck, hohes Non-HDL-Cholesterin, Rauchen und Diabetes wegfielen. Falk verwies auf eine aktuelle Studie im New England Journal of Medicine aus dem März 2025: Männer könnten dadurch über 10, Frauen über 13 gesunde Jahre dazugewinnen. Dazu kämen noch einmal mindestens so viele Jahre unter einer (deutlich später einsetzenden) Behandlung. „Eine Nation muss den Trend umkehren“, betitelte dann Dr. Domantas Jasilionis vom Max-Planck-Institut für demografische Forschung in Rostock seinen Vortrag zu Deutschland.
Prof. Dr. Heyo K. Kroemer, Vorstandsvorsitzender der Charité – Universitätsmedizin Berlin, sieht einen möglichen Ansatz: „Ich glaube, dass man Prävention sehr stark modernisieren muss.“ Die Charité arbeite etwa mit Siemens Healthineers an Projekten zu Prävention und Bildgebung und mit BMW an einem „Gesundheitscheck im Auto“. Nötig seien personalisierte Ansätze, die den individuellen sozialen Rahmen berücksichtigen und Menschen erreichen, „wenn sie subjektiv noch gesund sind“, forderte Kroemer.
Das gelingt der Fettstoffwechsel-Expertin Prof. Dr. med. Elisabeth Steinhagen-Thießen vom Friede Springer Cardiovascular Prevention Center @Charité mit der Cholesterinmessung bei Neugeborenen. Dafür hat sie sich in Mecklenburg-Vorpommern studienhalber an das bereits bestehende Screening- Programm direkt nach der Geburt angeschlossen. Oft kann sie so auch den Elternteil zur Behandlung motivieren, der die genetische Veränderung an das Kind vererbt hat und bisher vielleicht noch ahnungslos war. „Es ist eine Lebensphase, in der Familien bereit sind für so etwas“, berichtet die Internistin, für die das erweiterte Neugeborenen-Screening in den Niederlanden ein Vorbild darstellt.
Prävention – Geschichte und Bedeutungen
- Prevenire bedeutet „zuvorkommen“. Wer in diesem Sinne schneller ist als ein zu befürchtendes Ereignis und Maßnahmen ergreift, damit es nicht eintritt, kann es möglicherweise verhindern.
- Die Primärprävention zielt darauf ab, das Erkranken von bisher gesunden Menschen zu verhindern. Sie ist echte Vorbeugung, also Vorsorge im eigentlichen Sinn und im Idealfall ein umfassender Gesundheitsschutz für die gesamte Bevölkerung. Gedanken dazu gab es bereits in der Antike mit dem Konzept der „Diaita“ für Ernährung und Bewegung, im 6. Jahrhundert nach Christus in den Regeln des Heiligen Benedikt („ora et labora“), die auch Gedanken zu Ernährung und Schlaf enthalten sowie im 16. Jahrhundert bei Paracelsus von Hohenheim („De longa vita“) und ab dem 18. Jahrhundert mit der aufkommenden naturwissenschaftlich begründeten Hygieneerziehung. Einen großen Beitrag leisteten nach und nach die Schutzimpfungen. Zur Geschichte der gesundheitlichen Vorsorge zählt auch die Lebensreformbewegung am Ende des 19. und Anfang des 20. Jahrhunderts. Gesundheitliche Aufklärung war auch das Ziel des im Jahr 1911 gegründeten Dresdner Hygienemuseums.
In der Zeit des Nationalsozialismus wurde die Vorstellung von Prävention durch das Konzept der „Rassenhygiene“ pervertiert. Nach der deutschen Teilung entstand in Köln das Deutsche Gesundheitsmuseum, aus dem 1967 die Bundeszentrale für gesundheitliche Aufklärung (BZgA) hervorging. In der Ottawa-Charta zur Gesundheitsförderung der Weltgesundheitsorganisation (WHO) wurde 1986 auf internationaler Ebene Gesundheit als „umfassendes körperliches, seelisches und soziales Wohlbefinden“ definiert. Dies ist ein anspruchsvolles Konzept, das große Anstrengungen zur Prävention auf vielen Ebenen voraussetzt. - Die Sekundärprävention soll bereits in der Frühphase von Erkrankungen oder bedenklichen Veränderungen greifen. Dazu gehören Früherkennungsuntersuchungen, aber auch Schutzmaßnahmen aufgrund besonderer genetischer Risiken.
- Die Tertiärprävention sollte einsetzen, wenn sich eine Krankheit bereits manifestiert hat und weitere Ereignisse möglichst verhindert werden sollen.
- Von Quartärprävention wird bisweilen gesprochen, wenn es darum geht, unnötige oder potenziell schädliche medizinische Interventionen zu vermeiden, Übertherapie zu verhindern und Belastungen durch Behandlungen zu reduzieren. Ziel ist es, die Lebensqualität zu erhalten, das Risiko unerwünschter Ereignisse zu minimieren und sicherzustellen, dass medizinische Maßnahmen angemessen, notwendig und evidenzbasiert sind.
Prävention beginnt im Alltag – in Kitas, Schulen, Betrieben und Quartieren. Prävention ist deshalb eine gesamtgesellschaftliche Aufgabe, die weit über das Gesundheitswesen hinausreicht. Sie muss vernetzt, sektorenübergreifend und lebensweltorientiert gedacht und gestaltet werden.
„Ernüchternde Teilnehmerzahlen“
Während diese Initiative nur wenige Familien betrifft und angesichts der erblichen Besonderheit ein frühes medikamentöses Eingreifen – sogenannte Sekundärprävention – ermöglicht, sind Rauchen und Krebs ein Thema für die gesamte Gesellschaft. „Wir wissen alle Sachen über den Tabak, kommen aber in den letzten Jahren einfach nicht weiter“, kritisierte Prof. Dr. med. Dr. h. c. Michael Baumann vom Deutschen Krebsforschungszentrum (DKFZ) bei einer Veranstaltung des Debattenforums „Prävention“ der Konrad-Adenauer- Stiftung am 9. Juli 2025 in Berlin. Raucherentwöhnungskurse, wie sie die Krankenkassen anbieten, hätten im Unterschied zu Angeboten für Bewegung und Entspannung „ernüchternde Teilnehmerzahlen“, bestätigte auch Oliver Huizinga, Abteilungsleiter Prävention im AOK-Bundesverband, auf der Veranstaltung.
Was die Teilnehmerzahlen bei Früherkennungsuntersuchungen angeht, so kann man sich nach Ansicht der Epidemiologin Prof. Dr. Stefanie J. Klug von der Technischen Universität München ein Beispiel an einigen anderen Ländern nehmen. „In den Niederlanden oder Großbritannien werden Nichtteilnehmer, die nicht oder lange nicht beim Screening waren, separat angeschrieben. Dabei wird ihnen die Option gegeben, einen HPV-Abstrich zu Hause zu machen“, berichtete sie dem Deutschen Ärzteblatt. Falle der Abstrich positiv aus, folge ein Besuch bei der Gynäkologin oder dem Gynäkologen und eine Zytologie. „Bei solchen Möglichkeiten sind wir aber sehr schwerfällig in Deutschland“, bemängelt Klug.
Die Verhältnisse ändern
Offensichtlich ist neben dem Ansetzen beim individuellen Verhalten auch eine Veränderung der Verhältnisse nötig: ein Werbeverbot für Tabakprodukte, eine verpflichtende Nutri-Score-„Ampel“, eine Reduktion des Salz- und Zuckergehalts von Lebensmitteln sowie Mindestpreise für hochprozentige Alkoholika. „Wenigstens das Problem des an Kinder gerichteten Marketings sollte auch Konservative und Liberale besorgt machen“, so Huizinga. Mehr Kinderschutz in der Lebensmittelwerbung wurde auch beim 129. Deutschen Ärztetag in Leipzig gefordert. Dort wurde unter anderem ein Antrag zur Umsetzung einer herstellergetragenen Zuckersteuer, einer höheren Besteuerung von Alkoholika, einer weiteren Erhöhung der Tabaksteuer sowie eines Verbots von Lockangeboten für Alkoholika, Nikotinpräparate und Junkfood angenommen.
Verhalten und Verhältnisse
Im weiten Feld der Prävention wird zudem zwischen Verhaltens- und Verhältnisprävention unterschieden. Wer einen gesunden Lebensstil wählt, nicht raucht oder mit dem Rauchen aufhört, ändert sein Verhalten, um etwa Krebs oder Herz-Kreislauf-Erkrankungen vorzubeugen. Werden hingegen die Rahmenbedingungen und Strukturen geändert, zum Beispiel durch eine hohe Tabaksteuer oder den Bau sicherer Fahrradwege, werden die Bedingungen so gestaltet, dass gesundes Verhalten leichter wird oder risikoreiche Optionen weniger attraktiv sind.
Der Unterschied zwischen den beiden Formen zeigt sich im Ansatz der jeweiligen Maßnahme: Entweder wird am Wissen und Verhalten des Einzelnen gearbeitet (Verhaltensprävention) oder es werden die vorhandenen Rahmenbedingungen, zum Beispiel die Lebens- oder Arbeitsverhältnisse bzw. die Umweltfaktoren, verändert (Verhältnisprävention).
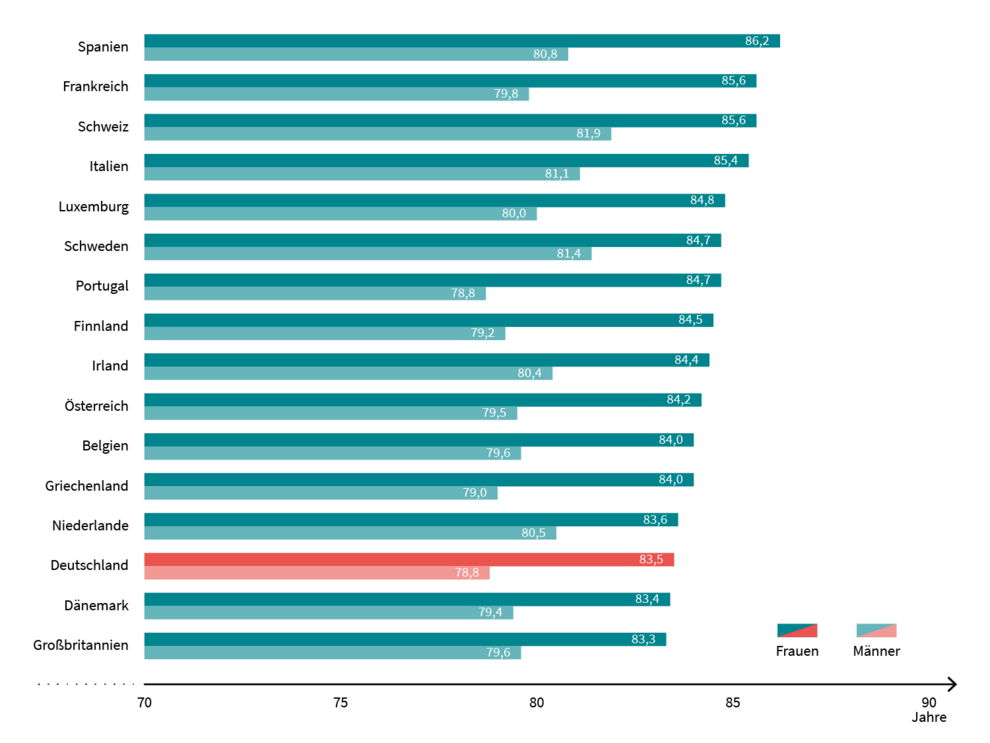
Lebenserwartung bei Geburt, 2019: Deutschland in Westeuropa unter den Schlusslichtern
Quelle: Bundesinstitut für Bevölkerungsforschung, Pressemitteilung vom 10.05.2023
Abbildung: Lebenserwartung bei Geburt, 2019. Deutschland in Westeuropa unter den Schlusslichtern. Die Abbildung berücksichtigt die 15 westeuropäischen Länder, die vor 2004 die Europäische Union bildeten, und die Schweiz.
Um Prävention wirksam in Deutschland zu verankern, braucht es systematische Strategien mit gezielter Aufklärung, evidenzbasierter Forschung und individualisierten, digital gestützten Maßnahmen. Entscheidend sind dafür klare gesundheitspolitische und ökonomische Anreize.
„Wir haben kein Erkenntnisproblem“, konstatierte Psychiaterin Hauth mit Blick auf die gute Forschungslage zu beeinflussbaren Faktoren eines gesunden und langen Lebens. Dem trägt das Präventionsgesetz seit 2015 Rechnung. Die Nach-Nach-Nachfolgerin des damaligen Initiators und Gesundheitsministers Hermann Gröhe (CDU), Nina Warken (CDU), kündigte in ihrem Grußwort auf dem Präventions-Kongress die Weiterentwicklung des Gesetzes an. Jeder wünsche sich ein langes, gesundes Leben, so die Ministerin. Die Wirklichkeit sehe jedoch anders aus: Deutschland liege bei den gesunden Lebensjahren hinter dem europäischen Durchschnitt.
„Das liegt nicht an der Leistungsfähigkeit unseres Gesundheitssystems“, betonte Warken im Folgenden. Vielmehr sei das Potenzial zur Vermeidung von Krankheiten in Deutschland noch nicht ausgeschöpft. „Daher wollen wir durch die Weiterentwicklung des Präventionsgesetzes erreichen, dass alle Akteure im Gesundheitswesen besser zusammenarbeiten, um dort etwas zu bewirken, wo die Menschen leben, lernen und arbeiten“, sagte Warken auf dem Kongress.
Einer der Punkte, um die es dabei gehen soll, ist Gesundheitskompetenz. Bereits der 126. Deutsche Ärztetag 2022 in Bremen hat sich für ein Schulfach „Gesundheit und Nachhaltigkeit“ ausgesprochen, und diese Forderung wurde in diesem Jahr in Leipzig bekräftigt. Auch die Forderung, dass Fachkräfte für Gesundheit an den Schulen arbeiten sollten, besteht schon seit Langem.
Für Prof. Dr. Odette Wegwarth, Heisenberg-Professorin für medizinische Risikokompetenz & evidenzbasiertes Entscheiden an der Charité, sind gute statistische Bildung bereits ab dem Grundschulalter sowie transparente Kommunikation von Wirksamkeit und Risiken medizinischer Maßnahmen wichtige Anliegen. Das gilt auch beim Impfen, der Präventionsmaßnahme schlechthin. In Studien mit Flyern zur Aufklärung über die HPV-Impfung hat die Psychologin schon vor Jahren festgestellt, dass eine „überredende“ Art der Kommunikation die Impfquoten keineswegs in die Höhe treibt. „Mein Wunsch: Machen wir zukünftige Bürgerinnen und Bürger mündiger!“ Ärzt:innen und andere Angehörige der Gesundheitsberufe spielen dabei eine maßgebliche Rolle.
Und das nicht allein beim Impfen oder den gängigen Vorsorgeuntersuchungen. Prof. Dr. med. Eike Latz, Wissenschaftlicher Direktor des Deutschen Rheumazentrums, betonte in seinem Vortrag beim Kongress für Prävention und Langlebigkeit, wie wichtig in Zukunft der Umgang mit „pre-diseases“ werden wird, also den mit modernen diagnostischen Methoden erkannten, aber noch symptomlosen Vorstufen ernsthafter Erkrankungen. Auch für diese Art der personalisierten Prävention sei gute Kommunikation im Sprechzimmer essenziell.
Das Präventionsparadoxon
„There is no glory in prevention“ – diese Formulierung des Epidemiologen Geoffrey Rose war im Zusammenhang mit den Corona-Maßnahmen erneut in aller Munde, ebenso wie die verschiedenen Aspekte des sogenannten Präventionsparadoxons. „Die Früchte der Prävention erntet man erst sehr zeitverzögert“, formulierte denn auch Ministerin Warken Mitte Juli 2025 die besondere Schwierigkeit, die die an Wahlperioden orientierte Politik mit diesem Thema hat. Das alles entmutigt die Internistin Steinhagen-Thießen jedoch nicht: „Schwer ist kein Grund, nicht anzupacken.“ Die Berliner Erklärung des neu gegründeten Bündnisses zur Zukunft der Prävention endet mit den Worten: „Prävention ist keine Option. Sie ist der Weg.“