Gezielte Krebstherapie
Es war der Anfang der organisierten Krebsforschung in Deutschland: Als im Jahr 1900 das Comité für Krebssammelforschung, die Vorläuferin der Deutschen Krebsgesellschaft, gegründet wurde, wusste man noch nicht viel über Krebs. Die Chemotherapie war zu diesem Zeitpunkt noch nicht einmal erfunden. 125 Forschungsjahre später ist nicht nur das Wissen über Krebs exponentiell gewachsen, sondern auch das Arsenal an entsprechenden Behandlungsmöglichkeiten: Ob neue Chemotherapie-Kombinationen, zielgerichtete Medikamente, Checkpoint-Inhibitoren, CAR-T-Zelltherapien, Präzisionsbestrahlung oder Hightech-Diagnostik – der medizinische Fortschritt ist im Deutschland des 21. Jahrhunderts Kassenleistung.
In Fachkreisen wird die personalisierte Krebsmedizin, also die gezielte medikamentöse Therapie von molekular charakterisierten Tumoren, als größter Fortschritt der vergangenen zehn Jahre genannt. Auch Immuntherapien gelten als „epochemachend“, wie Prof. Dr. med. Michael Baumann im Interview erklärt.
Bei bestimmten Krebserkrankungen, wie etwa metastasiertem Darmkrebs, können wir immer häufiger fast schon von einer chronischen Erkrankung sprechen.
So sind etwa bei Brustkrebs die Zeiten der „Chemotherapie für alle“ längst vorbei. „Dank moderner Diagnostik und neuer Medikamentengruppen wie Antikörper-Wirkstoff-Konjugaten und CDK4/6-Inhibitoren, können wir gezielter und schonender therapieren. Unnötige Operationen, wie die Lymphknotenentfernung in den Achseln, können so oftmals entfallen“, sagt Prof. Dr. med. Wolfgang Janni von der Arbeitsgemeinschaft Gynäkologische Onkologie (AGO) in der Deutschen Krebsgesellschaft (DKG). Diese personalisierte Herangehensweise verbessert laut dem Experten nicht nur die Heilungschancen, sondern trägt auch zu einer höheren Lebensqualität bei.
Aber auch Operations- und Strahlentechniken haben sich weiterentwickelt. So werden etwa an der Charité – Universitätsmedizin Berlin mit neuen „Konzepten in der Metastasenchirurgie“, zu denen auch Spezialverfahren wie die Radiofrequenzablation (RFA) oder das „Strahlenmesser“ Cyber-Knife gehören, Metastasen mitunter lange unter Kontrolle gehalten. „Bei bestimmten Krebserkrankungen, wie etwa metastasiertem Darmkrebs, können wir immer häufiger fast schon von einer chronischen Erkrankung sprechen“, berichtet Univ.-Prof. Dr. med. Johann Pratschke, Direktor der Chirurgischen Kliniken CCM/CVK.
Am Universitätsklinikum Mannheim (UMM) wurde im vergangenen Jahr ein Linearbeschleuniger in Betrieb genommen, der mithilfe von Künstlicher Intelligenz (KI) die Behandlung schonender, präziser und personalisierter macht. Die Bestrahlung von Prostatakrebs dauert beispielsweise nur noch fünf Tage statt sieben bis acht Wochen. „Ethos“ sei eine Maschine, die im Prinzip Algorithmen-Software benutze, um Krebs zu heilen, wird der Direktor der dortigen Strahlenklinik, Prof. Dr. med. Frank Giordano, in einem SWR-Beitrag zitiert.
125 Jahre Deutsche Krebsgesellschaft (DKG)
Mit 8.300 Mitgliedern ist die DKG die größte onkologische Fachgesellschaft im deutschsprachigen Raum. Im Jubiläumsjahr lädt die DKG am 26. und 27. September 2025 zu mehreren Veranstaltungen nach Berlin ein.
- 26. September 2025: Nachwuchskonferenz „Deine Zukünfte“, Langenbeck-Virchow-Haus
- 26. September 2025: Festakt zum Jubiläumsjahr, Langenbeck-Virchow-Haus
- 27. September 2025: Publikumstag, Medizinhistorisches Museum der Charité – Universitätsmedizin Berlin
Weitere Informationen: www.krebsgesellschaft.de/125-jahre-dkg.html
ESMO Congress 2025
Der „ESMO-Kongress“ gilt als einer der bedeutendsten interdisziplinären Krebskongresse in Europa und weltweit. Nun wird die fünftägige Veranstaltung erstmals in Berlin ausgetragen. Bis zu 30.000 Teilnehmende aus der ganzen Welt werden in der deutschen Hauptstadt erwartet.
- 17. bis 21. Oktober 2025, Messe Berlin
Weitere Informationen: www.esmo.org/meeting-calendar/esmo-congress-2025
Viele Leistungen – hohe Kosten
Die Liste der Innovationen, die Krebspatient:innen hierzulande zur Verfügung stehen, ließe sich beliebig verlängern. Der OECD-Bericht „Länderprofil Krebs 2025“ hebt für Deutschland insbesondere den „sehr guten Zugang zu neuen onkologischen Medikamenten und Biosimilars“ sowie eine „überdurchschnittlich hohe Dichte an medizinischem Personal“ im Vergleich zu anderen EU-Staaten hervor.
Dies spiegelt sich allerdings auch in den Ausgaben für die Krebsversorgung wider. Mit einem Anteil von 9,1 Prozent an den Gesundheitsausgaben übertrifft Deutschland den EU-Durchschnitt. Trotzdem ist Deutschland im internationalen Vergleich nicht bei allen Tumorentitäten so spitze wie etwa bei Brustkrebs, wo die Heilungsraten heute zwischen 80 und 90 Prozent liegen. Die allgemeine Krebssterblichkeit entspricht laut OECD nur dem EU-weiten Mittelfeld. Das hat allerdings nicht unbedingt etwas mit der medizinischen Versorgung zu tun, sondern ist auch auf den Lebensstil und die Prävention zurückzuführen. So liegen die Deutschen etwa beim Gemüsekonsum und der Rate an HPV-Impfungen hinter den meisten anderen EU-Ländern. Zudem soll es hierzulande im Vergleich zu einigen anderen Ländern (noch) viele „Raucherkrebse“ geben. Demnach sind 19 Prozent aller neuen Krebsfälle dem Tabakkonsum zuzuschreiben.
Die rund 4,5 Millionen von Krebs betroffenen Menschen in Deutschland können sich indes auf ein gut funktionierendes Versorgungssystem verlassen. Allein die niedergelassenen Fachärzt:innen für Hämatologie und Onkologie behandeln in ihren Schwerpunktpraxen mit tagesklinischer Betreuung pro Quartal über 500.000 Krebspatient:innen „qualitätsgesichert und nach neuestem wissenschaftlichem Standard“, wie Prof. Dr. med. Wolfgang Knauf, der Vorsitzende des Berufsverbandes der Niedergelassenen Ärztinnen und Ärzte für Hämatologie und Medizinische Onkologie in Deutschland e. V. (BNHO), betont.
„Die Versorgung von Krebspatienten ist in Deutschland grundsätzlich gut geregelt“, sagt er. Das hierzulande oft kritisierte Prinzip der doppelten Facharztschiene – also die Kombination aus ambulanter und stationärer Versorgung – hält der Mediziner für „eine gute Lösung“, da es Krebspatient:innen ein umfassendes Behandlungsspektrum sowie eine flächendeckende Versorgung biete. „Hinzu kommt, dass heute immer mehr onkologische Erkrankungen ganz überwiegend ambulant behandelbar sind, insbesondere die hämatologischen wie Lymphome und Knochenmarkerkrankungen. Nicht jede Krebserkrankung erfordert heute noch einen stationären Aufenthalt im Krankenhaus.“
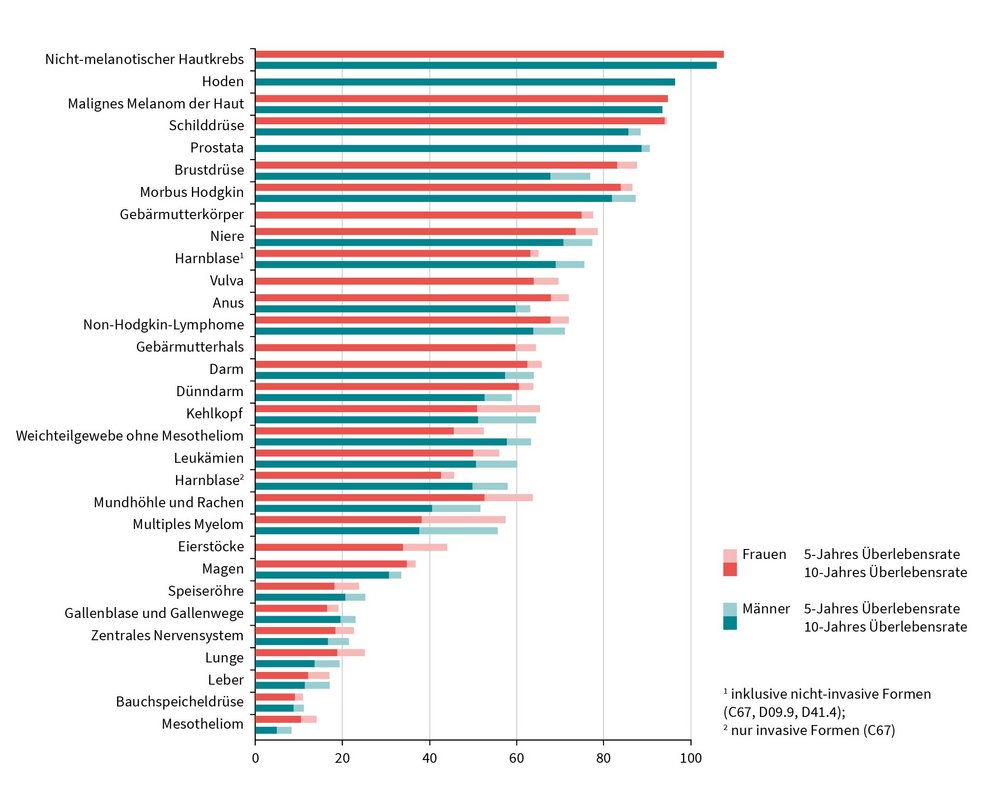
Vergleich der relativen 5-/10-Jahres-Überlebensraten nach Lokalisation und Geschlecht, Deutschland 2019 – 2020 (Periodenanalyse)
Quelle: Krebs in Deutschland für 2019/2020. 14. Ausgabe. Robert Koch-Institut (Hrsg.) und die Gesellschaft der epidemiologischen Krebsregister in Deutschland e.V. (Hrsg). Berlin, 2023
Abbildung: Übersicht „Vergleich der relativen 5-/10-Jahres-Überlebensraten nach Lokalisation und Geschlecht, Deutschland 2019 – 2020 (Periodenanalyse)“ aus Krebs in Deutschland für 2018/2020, Seite 20. Quelle: Krebs in Deutschland für 2019/2020. 14. Ausgabe. Robert Koch-Institut (Hrsg) und die Gesellschaft der epidemiologischen Krebsregister in Deutschland e.V. (Hrsg). Berlin, 2023
Zertifizierte Krebszentren machen einen Unterschied
Ein Netzwerk aus ambulanten und stationären Einrichtungen bildet unterdessen die zertifizierten Krebszentren in Deutschland (siehe OncoMap). Auch sie sind eine Errungenschaft des 21. Jahrhunderts. Ein von der DKG zertifiziertes Krebszentrum bildet die gesamte Versorgungskette von der Diagnose über die Therapie bis hin zur Nachsorge ab. Es orientiert sich an den klinischen Leitlinien und zeichnet sich durch interdisziplinäre Zusammenarbeit aus. Neben den klassischen Fachrichtungen wie Onkologie, Chirurgie und Radioonkologie gehören auch die Palliativmedizin, die onkologische Pflege und die Psychoonkologie dazu. Über die integrierten Sozialdienste können die Patient:innen an Rehaeinrichtungen vermittelt werden, um sich von der schweren Erkrankung zu erholen. Stand 2024 wurden etwa 60 Prozent der jährlichen Krebsfälle in zertifizierten Zentren behandelt.
„Ziel der Zertifizierung ist es, Krebsbetroffenen in jeder Phase ihrer Erkrankung die bestmögliche, evidenzbasierte Behandlung zu bieten“, sagt DKG-Generalsekretär Dr. med. Johannes Bruns. Studien, darunter das durch den Innovationsfonds des Gemeinsamen Bundesausschuss (G-BA) geförderte Projekt „WiZen – Wirksamkeit der Versorgung in onkologischen Zentren“, zeigen, dass die Erstbehandlung in zertifizierten Krebszentren die Überlebenschancen der Betroffenen erhöht und seltener Komplikationen auftreten. Auch die körperliche Funktion ist laut Studienlage nach der Operation besser als in nicht zertifizierten Einrichtungen. „Dies alles spricht für die multidisziplinäre Versorgung und die hohe Behandlungsqualität in zertifizierten Zentren“, betont Bruns.
Zertifizierungssystem
Das Zertifizierungssystem gliedert sich in drei Stufen:
- Organkrebszentren sind auf eine bestimmte häufige Krebsart spezialisiert, etwa auf Brust- oder Darmkrebs.
- In Onkologischen Zentren werden hingegen mehrere Tumorarten behandelt.
- In den von der Deutschen Krebshilfe geförderten Onkologischen Spitzenzentren (Comprehensive Cancer Center, CCC) liegt der Schwerpunkt auf der Entwicklung neuer Therapiestrategien.
Ende 2024 gab es insgesamt 2.159 zertifizierte Zentren an 2.235 Standorten, davon 193 im Ausland. Um weiter zertifiziert zu bleiben, müssen die Zentren in jährlichen Audits nachweisen, dass sie die hohen Qualitätsanforderungen für die Behandlung einer speziellen Tumorerkrankung erfüllen.
Translationale Forschung im Aufwind
Ergänzend zu dieser Zentrenstruktur gibt es die Nationalen Centren für Tumorerkrankungen (NCT). Dabei handelt es sich um eine langfristige Kooperation zwischen Universitätsmedizin und dem Deutschen Krebsforschungszentrum (DKFZ). Nach den bereits bestehenden NCT Heidelberg (gegründet 2004) und Dresden (2015) wurden im Rahmen der Nationalen Dekade gegen Krebs 2023 vier weitere NCT-Standorte geschaffen, darunter einer in Berlin. Neben der Charité selbst sind hier auch das Berlin Institut of Health in der Charité (BIH) und das Max-Delbrück-Centrum für Molekulare Medizin (MDC) eingebunden.
Mit der Förderung der sechs NCT-Standorte will das Bundesforschungsministerium (BMBF) vor allem die frühen klinischen Studien der Phasen I und II stärken, um Forschungsergebnisse schneller ans Krankenbett zu bringen. In einer Phase-1-Studie wird zum Beispiel zurzeit eine in Berlin entwickelte T-Zell-Rezeptor-Therapie im NCT-Verbund erforscht. Eingeschlossen sind Patient:innen mit verschiedenen Krebsarten, deren Tumore ein bestimmtes Antigen tragen. In einer anderen in Berlin initiierten Studie werden Patient:innen mit seltenen Tumoren, für die es keine Standardtherapie gibt, entweder mit molekular gesteuerten Therapien oder auf herkömmliche Weise behandelt. Die Studie soll zeigen, welcher Ansatz der bessere ist.
Krebspatient:innen bekommen so Zugang zu Innovationen, von denen sie unmittelbar profitieren können. Und Deutschland erreicht damit den internationalen Anschluss, meint Prof. Dr. med. Ulrich Keilholz. „Durch die NCT-Förderung holen wir in der klinischen Forschung endlich auf, wir kommen jetzt in Größenordnungen wie andere europäische Länder auch“, so der Direktor des NCT Berlin und des Charité Comprehensive Cancer Center (CCCC).
Eine Besonderheit ist, dass Vertreter:innen von Patientenorganisationen und Selbsthilfegruppen aktiv in die Auswahl und Durchführung der Studien eingebunden sind. Es gibt sogar eine Nationale Akademie für ihre Fortbildung, die Patienten-Experten Akademie für Tumorerkrankungen (PEAK). Keilholz lobt den Ansatz der „patientenorientierten Krebsforschung“ als äußerst hilfreich und unterstützend. „Die Patientenbeteiligung war eine Idee der Nationalen Dekade gegen Krebs und ist wirklich vorbildlich umgesetzt worden“, sagt er. „Da passiert etwas, das die Krebsmedizin transformieren kann – und zwar pharmaunabhängig.“
Cancer Survivorship Care
In Deutschland leben schätzungsweise fünf Millionen Menschen, die eine Krebserkrankung überlebt haben (Cancer Survivors), darunter etwa 41.000 Langzeitüberlebende einer Krebserkrankung im Kindes- oder Jugendalter. „Cancer Survivors” können auch viele Jahre nach einer Krebserkrankung relevante gesundheitliche und/oder psychosoziale Spätfolgen erleiden, die mit der ehemaligen Krebsbehandlung assoziiert sein können. Aus diesem Grund empfehlen Leitlinien eine risikoadaptierte Langzeitnachsorge durch in der Versorgung von Cancer Survivors erfahrene Ärzt:innen. Aufgrund steigender Aufklärungsarbeit ist in den kommenden Jahren damit zu rechnen, dass sich der Anteil derjenigen, die eine qualifizierte Langzeitnachsorge anfragen, deutlich erhöhen wird. Somit wird auch der Anteil an Ärztinnen und Ärzten, die Cancer Survivors behandeln, zunehmen.
Um diesem wachsenden Bedarf, mit einer gezielten Qualifizierung von Ärzt:innen begegnen zu können, hat die Akademie für medizinische Fortbildung der Ärztekammer Westfalen-Lippe und der Kassenärztlichen Vereinigung Westfalen-Lippe in Zusammenarbeit mit Expert:innen aus dem gesamten Bundesgebiet eine neue curriculare Fortbildung „Cancer Survivorship Care – Behandlung und Betreuung von Langzeitüberlebenden einer Krebserkrankung“ entwickelt. Sie vermittelt evidenzbasiertes Wissen zum Cancer Survivorship Care in strukturierter Form und fördert den Austausch zwischen den am Versorgungsprozess Beteiligten.
Die Pilotveranstaltung mit sieben Modulen findet vom 12. bis 29. November 2025 im Blended-Learning-Format und einem Präsenztag in Münster statt. Sie ist von der Ärztekammer Westfalen-Lippe mit 49 Punkten zertifiziert.
Tipp
Das Webinar „Langzeitnachsorge nach einer Krebserkrankung im Kindes- und Jugendalter bzw. im (jungen) Erwachsenenalter: Vermeiden – Erkennen – Behandeln von Spätfolgen” am 24. September 2025 basiert auf der neu erschienenen AWMF S2K-Leitlinie. Sie bietet wichtige Orientierungshilfen für die evidenz-basierte Nachsorge und langfristige Betreuung von jungen Menschen, die eine Krebserkrankung überlebt haben, wobei sich die Themen der Leitlinie auch auf Überlebende einer Krebserkrankung im (jungen) Erwachsenenalter übertragen lassen.
Nationale Dekade gegen Krebs mit guter Zwischenbilanz
Überhaupt hat die 2019 ausgerufene Nationale Dekade gegen Krebs laut Expert:innen viel in Bewegung gebracht. Mit Geldern des Bundesministeriums für Bildung und Forschung (BMBF) wurden zahlreiche Forschungsvorhaben angestoßen und Dutzende Arbeitsgruppen gebildet, in denen Akteure aus den unterschiedlichsten Bereichen des Gesundheitssystems – einschließlich Patient:innen – ihre Perspektiven einbringen. Im Grunde geht es um eine Krebsmedizin im Sinne der 4P-Prinzipien: „präventiv, personalisiert, partizipativ und präzise“. Große Themen sind neben der Grundlagenforschung etwa die Datenvernetzung, die Ausweitung von Screening-Programmen und neue Präventionsstrategien. Außerdem wurden innovative Strukturen aufgebaut. Neben den vier neuen NCTs geht auch der Aufbau des Nationalen Krebspräventionszentrums in Heidelberg auf das Konto der Dekade.
Die Patientenbeteiligung war eine Idee der Nationalen Dekade gegen Krebs und ist wirklich vorbildlich umgesetzt worden. Da passiert etwas, das die Krebsmedizin transformieren kann – und zwar pharmaunabhängig.
Schlusslicht Prävention
Derzeit werden in Deutschland nur knapp sieben Prozent aller Gesundheitsausgaben für Prävention, Früherkennung und Gesunderhaltung aufgewendet. Viel zu wenig, sagen Expert:innen. Bestes Beispiel ist die Tabakkontrolle, bei der Deutschland den zweitletzten Platz in Europa belegt. Das Nationale Krebspräventionszentrum soll nun dabei helfen, die vielen strukturellen Probleme zu überwinden und das enorme Potenzial der Krebsprävention auszuschöpfen. Denn rund 40 Prozent aller Krebserkrankungen gelten als vermeidbar. „Mit dem Nationalen Krebspräventionszentrum bauen wir gemeinsam mit der Deutschen Krebshilfe eine beispielgebende Einrichtung auf, die Prävention, Präventionsforschung, Ausbildung, Politikberatung, Öffentlichkeitsarbeit und Outreach bündelt – nach dem Vorbild der Comprehensive Cancer Center, nur eben für die Prävention“, sagt der Vorstandsvorsitzende des DKFZ, Prof. Dr. med. Michael Baumann. Diese integrative Herangehensweise, die das gesamte Spektrum der Krebsprävention abdeckt, habe europaweit Vorbildcharakter – „hier sind wir Pioniere.“
Krebs durch Früherkennung bekämpfen
Dass im Bereich der Primärprävention der Nachholbedarf am größten ist, gilt unter Expert:innen als ausgemacht. Die Sekundärprävention ist mit einem gesetzlichen Früherkennungsprogramm dagegen vergleichsweise gut aufgestellt. Die Krebsfrüherkennung – erste Maßnahmen wurden in den 1970er-Jahren eingeführt – hat maßgeblich dazu beigetragen, dass heute mehr Menschen ihre Krebserkrankung überleben.
Doch wie Krebs am besten in einem frühen, noch heilbaren Stadium entdeckt werden kann, ist mitunter strittig. Während der Nutzen der organisierten Screenings auf Darm- und Gebärmutterhalskrebs recht gut belegt ist, wird über die Früherkennung von Brust-, Haut- und Prostatakrebs nach wie vor diskutiert. Einige Expert:innen sehen den Nutzen als belegt an, andere zweifeln daran.
Streitpunkte sind sowohl falsch-negative Befunde, bei denen ein Tumor übersehen wird, als auch falsch-positive Befunde, die unter Umständen unnötige weitere Untersuchungen und Behandlungen von gesunden Menschen nach sich ziehen. Da keine Früherkennungsmaßnahme eine hundertprozentige Sicherheit bietet, geht es am Ende immer um die Abwägung: Wie viel Schaden nimmt man in Kauf, um ein Menschenleben zu retten?
Informationen für Patient:innen benennen heute relativ deutlich neben dem Nutzen auch die Risiken, die mit einer Früherkennungsuntersuchung verbunden sind. Ärzt:innen sollten ebenfalls zu einer informierten Entscheidungsfindung beitragen. Einige fühlen sich jedoch davon überfordert und fordern „mehr Risikokompetenz und Schulung“ für die beratende Ärzteschaft.
In Deutschland entscheidet der G-BA, ob ein Screening als sinnvoll erachtet und in den Leistungskatalog der Gesetzlichen Krankenversicherung (GKV) aufgenommen wird. Zudem werden die Programme evaluiert und mitunter aktuellen Erkenntnissen angepasst. So wurde kürzlich die Altersgrenze für die Früherkennungs-Mammografie von 69 auf 75 Jahre angehoben und das Alter für die erste Vorsorgekoloskopie zunächst bei Männern und dann bei Frauen von 55 auf 50 Jahre gesenkt.
Derweil gehen jüngste Bestrebungen zu einer „risikoadaptierten Krebsfrüherkennung“. Die Idee dahinter ist, Menschen künftig einen auf sie zugeschnittenen Früherkennungsplan anzubieten, bei dem das Tumorrisiko anhand individueller Faktoren wie genetischer Veranlagung, Blutmarkern oder Lebensweise berücksichtigt wird. Das BMBF fördert aktuell im Rahmen der Nationalen Dekade gegen Krebs acht Projekte zu diesem Thema, davon vier gemeinsam mit der Deutschen Krebshilfe.
Risikoangepasste Früherkennungsuntersuchungen gibt es in Deutschland bisher nur für Personen, die eine familiäre Vorbelastung haben, etwa durch eine Brust- oder Darmkrebserkrankung naher Verwandter. Im nächsten Jahr soll das lang erwartete Lungenkrebsscreening hinzukommen. Starke Raucher:innen im Alter zwischen 50 und 75 Jahren können dann alle zwölf Monate eine Untersuchung der Lunge mittels Niedrigdosis-Computertomographie (NDCT) auf Kassenkosten durchführen lassen.
Auch die Früherkennung von Prostatakrebs könnte „personalisierter“ werden. Im Juni 2025 hatten urologische Fachgesellschaften eine überarbeitete S3-Leitlinie vorgelegt, wonach das bisherige Abtasten der Prostata durch ein „risikoadaptiertes PSA-basiertes Früherkennungsprogramm“ ersetzt werden solle. Nun liegt der Ball beim G-BA und dem Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG), die neue Empfehlung zu bewerten und gegebenenfalls eine seit über 50 Jahren bestehende Früherkennungsmaßnahme zu ändern.
Immer auf dem Laufenden bleiben. Melden Sie sich hier für unseren Newsletter an.
Sammelt Daten: das Klinisch-epidemiologische Krebsregister Brandenburg-Berlin
Wie viele Menschen erkranken an Krebs? Welche Therapien erhalten Krebspatient:innen und wie verläuft ihre Krankheit? Das systematische Sammeln von Krebsdaten hat historisch gesehen mit der Gründung des Comités für Krebssammelforschung, der späteren Deutschen Krebsgesellschaft, Anfang des 20. Jahrhunderts begonnen. Heute sind dafür unter anderem die Landeskrebsregister zuständig.
Das Klinisch-epidemiologische Krebsregister Brandenburg-Berlin (KKRBB) trägt Informationen über das regionale Krebsgeschehen aus der ambulanten und stationären Versorgung zusammen. Die erfassten Daten werden ausgewertet und der (Fach-)Öffentlichkeit sowie den behandelnden Ärzt:innen zur Verfügung gestellt. Außerdem können Forschungseinrichtungen die Daten für ihre Projekte nutzen.
„Die Ergebnisse solcher Studien und Projekte dienen der Qualitätssicherung der Behandlung und damit der Verbesserung der Überlebenschancen von Patientinnen und Patienten“, erläutert KKRBB-Geschäftsführerin Dr. rer. nat. Renate Kirschner-Schwabe. Die ausgewerteten Krebsregisterdaten führten allerdings nicht direkt zur Therapieanpassung, so Kirschner Schwabe weiter, „sie liefern jedoch wichtige Evidenz, auf deren Basis gesundheitspolitische Entscheidungen und Qualitätsregelungen getroffen werden können.“
Gut zu wissen
Die behandelnden Ärzt:innen müssen eine Krebsdiagnose an das KRBB melden. Das gilt auch für Therapien, sogenannte Änderungen im Verlauf oder Kontrolluntersuchungen. Weitere Informationen finden Interessierte unter https://kkrbb.de/meldeanlaesse.
Die Krebsregisterdaten aus Berlin und Brandenburg fließen außerdem in die Gesundheitsberichterstattung auf Landesund auf Bundesebene ein. Am Zentrum für Krebsregisterdaten (ZfKD) des Robert Koch-Instituts (RKI) werden sie mit Daten anderer Krebsregister zusammengeführt. Unter anderem wird auf dieser Grundlage alle zwei Jahre der Bericht „Krebs in Deutschland“ erstellt. Auf Basis dieser Datensammlung wird geschätzt, dass in diesem Jahr voraussichtlich mehr als 520.000 Menschen in Deutschland neu an Krebs erkranken werden.
Supportive Therapien
Nebenwirkungen lindern, Selbstheilungskräfte stärken, Lebensqualität verbessern: Supportive Therapien sind ein wichtiger Bestandteil einer ganzheitlichen Krebsbehandlung. Zertifizierte Krebszentren tragen dem Rechnung, indem sie etwa Ernährungsworkshops, Gesprächskreise, Entspannungskurse oder komplementärmedizinische Sprechstunden anbieten. Darüber hinaus ist im Leitlinienprogramm Onkologie die S3-Leitlinie „Komplementärmedizin in der Behandlung onkologischer Patient:innen“ zu finden.
Spezielle Angebote in Berlin
- Hochschulambulanz für Naturheilkunde der Charité
Campus Charité Mitte
Luisenstraße 13, 10117 Berlin
T 030 450 52 92 34
E hochschulambulanz-naturheilkunde@charite.de
https://hochschulambulanz-naturheilkunde.charite.de - Berliner Krebsgesellschaft
Psychologische und sozialrechtliche Krebsberatung für Krebsbetroffene und ihre Angehörigen, Gruppenangebote
Robert-Koch-Platz 7, 10115 Berlin
T 030 27 00 07 - 270
E info@berliner-krebsgesellschaft.de
www.berliner-krebsgesellschaft.de/krebsberatung/psychosoziale-krebsberatung - Tagesklinik naturheilkundliche Onkologie am Immanuel Krankenhaus
Am Kleinen Wannsee 5 D, 14109 Berlin
T 030 805 05 - 211
E tagesklinik.naturheilkunde@immanuel.de
https://naturheilkunde.immanuel.de/ueber-uns/einrichtung/tagesklinik-naturheilkundliche-onkologie - Onkologisches Zentrum am Gemeinschaftskrankenhaus Havelhöhe
Kladower Damm 221, 14089 Berlin
T 030 365 01 - 360
E onkologie@havelhoehe.de
www.havelhoehe.de/de/abteilungen-zentren/onkologisches-zentrum